I. Tratament
A. Tratamentul chirurgical:
- este indicat în marea majoritate a cazurilor de cancer tiroidian; cercetări incepute în Japonia în anii 90 au arătat că microcarcinomul papilar (adică un focar mai mic de 1 cm), fără extindere la ganglionii gâtului, poate fi supravegheat fără operație, riscul de evoluție fiind foarte redus pe perioade de zeci de ani de urmărire;
- tipul de operație încă recomandat în majoritatea cazurilor este tiroidectomia totală, care constă în scoaterea completă a tiroidei; însă, în ultimii 10-15 ani observăm un trend către intervențiile chirugicale mai puțin extinse pentru cancerele tiroidiene diferențiate (papilar și folicular); astfel, ghidul din 2015 al Asociației Americane a Tiroidei indică pentru tumorile mai mici de 4 centimetri, care nu s-au extins în afara glandei și nu au metastazat în ganglionii gâtului sau la distanță, posibilitatea lobectomiei, adică îndepărtarea chirurgicală doar a lobului care conține nodulul malign;
- în functie de tipul și extinderea tumorii, se scot și ganglionii limfatici de la nivelul gâtului, în încercarea de a elimina toate celulele canceroase;
- de asemenea, se poate reinterveni chirurgical pentru recidivele loco-regionale (în loja tiroidiană și la nivel ganglionar);
- ecografia tiroidiană efectuată înaintea operației are un rol esențial în determinarea localizării și dimensiunilor tumorii, precum și în evaluarea ganglionilor limfatici cervicali;
- riscurile cele mai importante ale intervențiilor chirgicale asupra tiroidei sunt lezarea glandelor paratiroide, cu hipocalcemie, și afectarea nervilor laringelui, cu răgușeala, care poate fi cronică;
B. Tratamentul cu iod radioactiv:
Principiul care stă la baza folosirii iodului radioactiv în tratamentul cancerului tiroidian este următorul: celulele maligne care apar în cancerul tiroidian papilar și în cancerul tiroidian folicular păstreaza capacitatea celulelor tiroidiene normale de a extrage iodul din sânge și de a-l concentra intracelular.
După ce administrăm iod radioactiv, acesta este captat de celulele tiroidiene (normale sau maligne) care au mai rămas după operație, ducând la distrugerea lor, fără afectarea semnificativă a altor țesuturi. De aceea, spre deosebire de cele mai multe tratamente folosite în oncologie, acesta este bine tolerat, iar efectele adverse sunt de obicei ușoare și tranzitorii.
Deoarece intrarea iodului în celulele tiroidiene este stimulată de TSH, este necesar ca, înainte de a administra iodul radioactiv, valoarea TSH să fie crescută (peste 25-30 mcUI/ml) pentru a asigura eficiența tratamentului. Acest nivel al TSH se obține oprind tratamentul de substituție cu levotiroxină (Euthyrox/Accu-Thyrox/Novothyral) pentru 3-6 săptămâni.
De multe ori, această perioada de câteva săptămâni este greu de suportat de pacient din cauza simptomelor determinate de lipsa hormonilor tiroidieni. În aceste cazuri, se poate administra TSH sub forma unui medicament (Thyrogen) care va stimula intrarea iodului radioactiv în celule, fără a mai fi nevoie de oprirea tratamentului de substituție.
Dacă în cursul urmăririi ulterioare a pacientului se descoperă o recidiva a cancerului, tratamentul cu iod radioactiv se poate repeta, având eficiență de multe ori chiar și în cazul metastazelor.
Precizări importante:
- doar formele de cancer tiroidian diferențiat (papilar și folicular) răspund la acest tratament; alte tipuri de cancer tiroidian (medular, anaplastic, limfom, etc) nu captează iodul și nu beneficiază de administrarea iodului radioactiv;
- nu toate cazurile de cancer tiroidian diferențiat necesită tratament cu iod radioactiv; dacă tumora a fost mică și nu exista suspiciunea extinderii la tesuturile din jur sau la distanță, riscul de recidivă a cancerului dupa operație este foarte mic și nu justifică folosirea iodului radioactiv;
C. Tratamentul cu hormoni tiroidieni:
Dacă tiroida a fost complet îndepartată chirurgical (tiroidectomie totală), pacientul necesită administrarea de hormoni tiroidieni pentru a nu apărea manifestarile de hipotiroidie. Acest lucru este valabil la orice pacient căruia i se scoate tiroida, indiferent de cauză.
La pacienții cu cancer tiroidian operat (papilar sau folicular), tratamentul cu hormoni tiroidieni mai are un rol important: menținerea TSH la un nivel sub limita inferioară a normalului pentru a scădea riscul de recidivă. Această regulă nu se aplică focarelor mici, intratiroidiene, care nu au necesitat tratament cu iod radioactiv, precum și celor cu răspuns excelent la tratamentul cu iod radioactiv.
Principiul tratamentului supresiv e următorul: este cunoscut că TSH-ul stimulează celulele tiroidiene (normale sau canceroase) să se dividă; de aceea, în multe situații, este recomandat ca valoarea acestuia să fie subnormală, pentru a nu stimula creșterea unor eventuale celule maligne rămase în organism. Această valoare țintă se obține administrând hormon tiroidian (de obicei Euthyrox) în doza ceva mai mare decât în hipotiroidismul de alte cauze. Controale periodice sunt necesare până se găsește doza potrivită, care variază destul de mult de la un pacient la altul.
D. Iradierea convenționala și tratamentele cu citostatice:
O lungă perioadă de timp, tratamentele oncologice clasice, precum chimioterapia și radioterapia (externă) au avut un rol redus în tratamentul cancerului tiroidian.
Dezvoltarea unei clase relativ noi de medicamente, numite inhibitori de tirozin-kinază, a adus speranță în cazul cancerelor tiroidiene evolutive, care nu mai răspund la tratamentul cu iod radioactiv. Spre deosebire de iodul radioactiv, aceste medicamente au mai multe posibile efecte adverse, unele importante. De aceea, necesitatea inițierii acestor tratamente trebuie să fie bine fundamentată, iar monitorizarea să fie făcută de o echipă endocrinolog-oncolog cu experiență.
În cazul limfomului tiroidian, radioterapia externă este de multe ori eficientă, de regula în combinație cu regimurile de chimioterapie recomandate și în alte forme de limfom. Tratamentul acestui tip foarte rar de cancer se coordonează și se monitorizează de medicul hematolog.
E. Ordinea tratamentelor în cancerul tiroidian diferențiat:
- tratamentul chirurgical este primul folosit în marea majoritate a cazurilor;
- după operație, dacă este necesar, se administrează o doză de iod radioactiv pentru a elimina celulele rămase; tratamentul poate fi repetat în funcție de rezultatul evaluărilor periodice;
- cu excepția perioadelor premergatoare tratamentului cu iod radioactiv, se va administra tratament permanent cu hormoni tiroidieni pentru a menține TSH la un nivel adecvat grupului de risc (cu atât mai supresat cu cât riscul de recidivă sau persistență a bolii e mai mare);
II. Urmărire
A. Clinic:
- examenul fizic periodic cu palparea regiunii cervicale anterioare precum și a zonelor ganglionare poate detecta o recidivă locală;
- anamneza (discuția cu pacientul) poate evidenția elemente de suspiciune privind o eventuală reapariție a bolii sau prezența unor efecte adverse sau complicații asociate tratamentelor;
B. Ecografia:
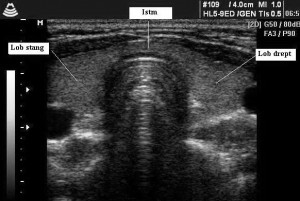
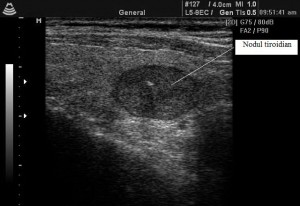
- este metoda imagistică cea mai utilizată în urmărirea pacienților cu cancer tiroidian;
- vizualizează cu mare acuratețe atât loja tiroidiană (zona pe care a ocupat-o tiroida), cât și ganglionii limfatici regionali, putând descoperi o recidivă înainte de a fi detectată clinic;
- este indicată inițial la 3 luni dupa operatie, ulterior la 6-12 luni, în funcție de evoluție;
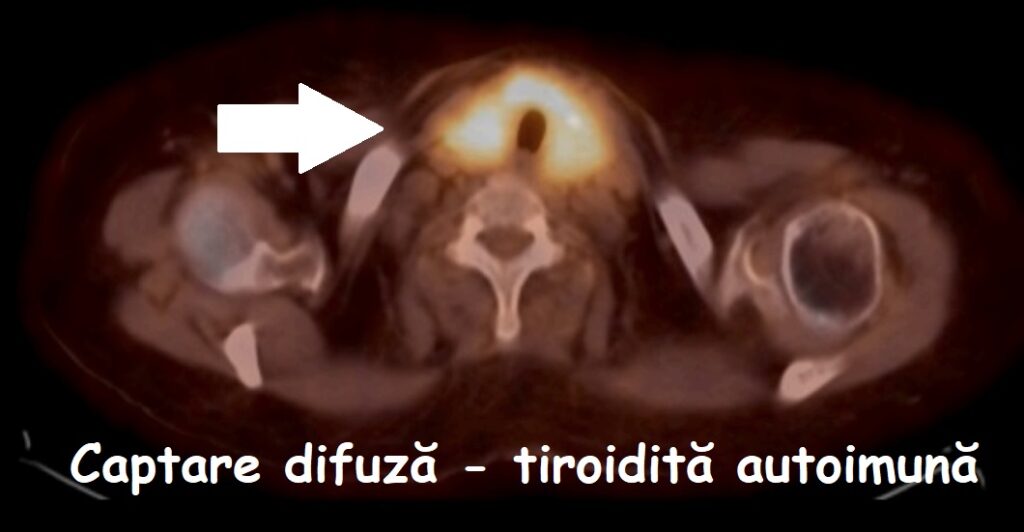
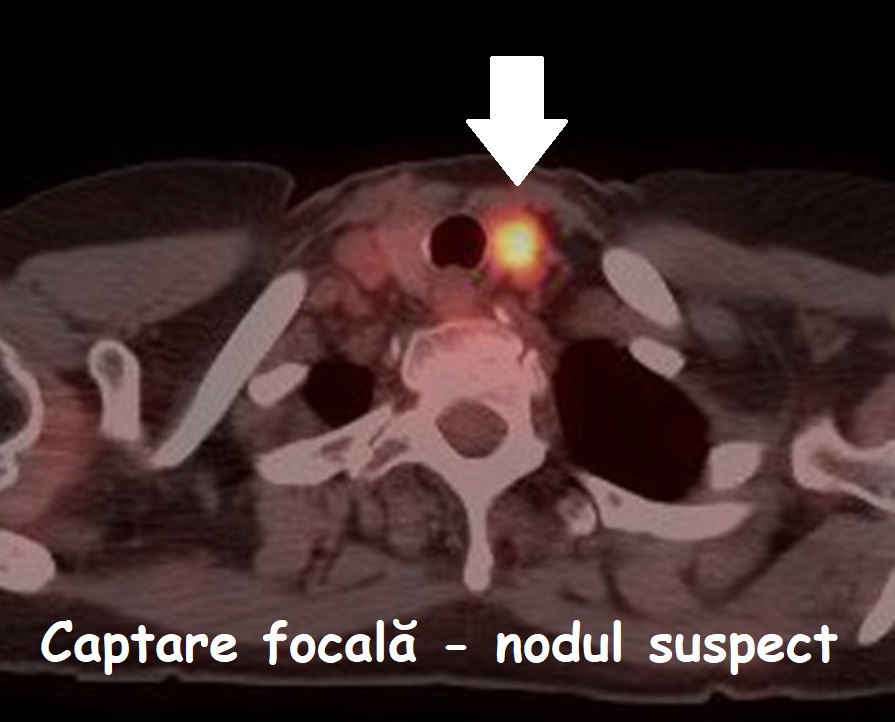
C. Scintigrafia cu iod radioactiv a întregului corp:
- se face prin administrarea de iod radioactiv: fie după o doză terapeutică (mare), fie după o doză mică (care are doar rol de diagnostic); iodul este captat de țesutul tiroidian (malign sau normal) și de la nivelul acestuia transmite o radiație care poate fi detectată; în acest mod se pot detecta recidivele locale, ganglionare sau metastazele;
- se obține inițial posterapeutic, după prima doză de tratament; poate fi repetata ulterior, în funcție de evoluție;
D. Computer Tomograf (CT), Imagistică prin Rezonanță Magnetică (RMN), Tomografie cu Emisie de Pozitroni (PET-CT):
În majoritatea cazurilor, ecografia gâtului este suficientă pentru monitorizarea imagistică a pacienților tratați pentru o formă de cancer tiroidian. Recurgem la CT și IRM (RMN) în special pentru identificarea și monitorizarea metastazelor la distanță (plămân, ficat, os, cerebral).
PET/CT-ul este o investigație mixtă, radiologică și de medicină nucleară, care identifică țesuturile cu metabolism ridicat (tumorile maligne au de multe ori un astfel de comportament). Este utilă mai ales în formele de carcinom papilar și folicular care nu mai captează iodul radioactiv, ajutănd la localizarea recidivelor și metastazelor.
E. Măsurarea nivelului tiroglobulinei:
Tiroglobulina este o proteină produsă în organismul uman doar de către celulele tiroidiene – normale sau modificate malign (ca cele din carcinomul papilar și folicular). De aceea, dacă se elimina (aproape) toate celulele tiroidiene din organism, nivelul acesteia va fi nedetectabil sau extrem de scăzut.
În tratamentul cancerului tiroidian diferențiat (papilar și folicular) se face această ablație (eliminare) a celulelor tiroidiene prin intervenția chirurgicala și apoi prin administrarea de iod radioactiv. Măsurând apoi tiroglobulina se verifică dacă mai există celule tiroidiene la nivelul organismului. Dacă nivelul tiroglobulinei este ridicat, indică prezența acestor celule care o secretă și, la pacienții cu cancer, poate arăta o recidivă locală sau o metastază.
Măsurarea nivelului de tiroglobulină la pacienții cu carcinom tiroidian operat și tratat cu iod radioactiv este una din cele mai sensibile metode de a detecta precoce o recidivă (sau o metastază). O problemă cu această metodă este că nu se poate folosi la pacienții cu un nivel ridicat al anticorpilor anti-tiroglobulină, deoarece influențează și modifică măsurarea tiroglobulinei.
F. Măsurarea nivelului calcitoninei:
Este utilizată pentru monitorizarea pacienților operați de cancer tiroidian medular. Valori repetat crescute ale calcitoninei la acești pacienți arată de multe ori o recidivă locală sau o metastază la distanță. Un alt marker util în carcinomul medular este CEA (antigenul carcinoembrionar). Acesta, spre deosebire de calcitonină, poate fi crescut și în alte cancere, iar relevanța sa în carcinomul medular este similară cu a calcitoninei (valoare mai mare – încărcare tumorală mai mare).
III. Prognostic
A. Majoritatea cazurilor de cancer tiroidian diferențiat (papilar și folicular) beneficiază de tratament eficient și sunt vindecabile. Totuși, vârsta avansată, dimensiunea inițială crescută a tumorii, extensia bolii la nivel ganglionar sau prezența metastazelor sunt factori de gravitate care pot afecta supraviețuirea.
B. Cancerul tiroidian medular este de obicei ceva mai agresiv decat formele de carcinom diferențiat. Este esențial ca interevenția chirurgicală să fie făcută într-o fază cât mai precoce, înainte ca tumora să disemineze. Așa cum am precizat, acest tip de cancer NU beneficiază de tratamentul cu iod radioactiv. Tratamentele moderne, cu inhibitori de tirozin-kinaza, sunt recomandate într-un subtip de carcinom medular (cu mutația genei RET), iar obiectivul este controlul bolii, nu vindecarea.
C. Cancerul tiroidian anaplastic este o tumora extrem de agresivă, care duce la deces în majoritatea cazurilor în mai puțin de un an. Nu există tratament eficient disponibil în prezent împotriva acestei forme, dar cercetările din ultimii ani aduc speranță pentru viitor.
D. Limfomul tiroidian răspunde de multe ori, cel puțin inițial, la iradierea convențională și chimioterapia specifică.
Dr. Cristian-Claudiu Ţupea – Click aici pentru consultaţii
Citiţi şi:
– Cancerul tiroidian: frecventa, clasificare, factori de risc;
– Cancerul tiroidian: manifestari, diagnostic;